Написание этого литературного обзора продиктовано несколькими обстоятельствами: с одной стороны – увеличившееся за последние 3 года число обращения за медицинской помощью пациентов с упорным , хроническим кашлем, , многократно возросшее количество пациентов перенесших пневмонии, ассоциированные с COVID-19, а с другой стороны большое количество тактических, диагностических и лечебных ошибок, совершаемых врачам амбулаторно-поликлинического звена при оказании помощи больным с кашлем. Больные с жалобой на кашель являются одними из наиболее частых посетителей врачей первичного звена, пульмонологов и других специалистов. Кашель относится к мультидисциплинарным проблемам медицины, связанной с широким спектром п ричин развития кашля, трудностями их верификации, недостаточной эффективностью лечебных программ.
Определение
Кашель (tussis) – форсированный трехфазный экспираторный маневр, обычно при закрытых голосовых связках, который сопровождается характерными звуками. Кашель – это защитный рефлекс, который способствует выведению избыточного секрета и инородных частиц из верхних и нижних отделов дыхательных путей.
Эпидемиология
Больные с жалобой на кашель одни из частых посетителей врача первичного звена, особенно в осенне-зимний период. Хроническим кашлем страдают 10-20% взрослых [1]. У 10-38% больных, направленных к пульмонологу, фигурирует кашель неизвестной причины [2, 3]. Распространённость респираторных жалоб варьирует в разных социальных и возрастных группах; достигает во взрослой популяции 40-48%, увеличивается с возрастом, выше среди курильщиков и лиц, работающих в условиях пылевого загрязнения [4,5].
Патофизиология кашля
В большинстве случаев кашель - защитный сложнорефлекторный акт, задача которого –удаление из дыхательных путей мокроты, частиц пыли и дыма. Кашель появляется, когда “эскалаторный” механизм перестает справляться со своей функцией.[1,8] У больных сзаболеваниями органов дыхания кашель возникает при раздражении афферентных сенсорных интраэпителиальных рецепторов блуждающего нерва, расположенных в кашлевых рефлексогенных зон верхних и нижних отделов дыхательных путей. Афферентные веточки блуждающего нерва находятся в глотке, гортани, трахее, бронхах, легких и обусловливают респираторные причины кашля. Кашель может быть связан с раздражением рецепторов блуждающего нерва, которые располагаются в пищеводе и желудке, плевре, перикарде или в других органах, например, ушном проходе («ушной кашель»), в матке («маточный кашель»).
Рефлекторная дуга кашля. Кашлевой рефлекс включает в себя 5 компонентов [9]:
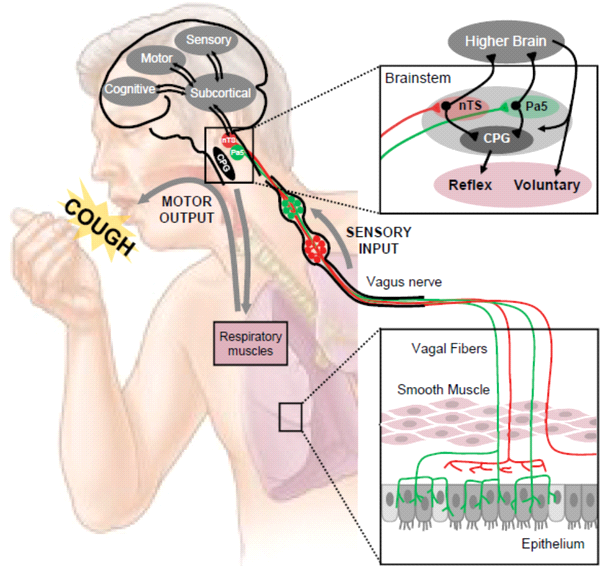
1. Кашлевые рецепторы воспринимают раздражение и передают импульс на афферентные нервы. Выделяют следующие основные группы кашлевых рецепторов:
А) быстро адаптирующиеся, или ирритантные (Aδ рецепторы):
- рецепторы блуждающего нерва в кашлевых рефлексогенных зонах (задняя поверхность надгортанника, передняя межчерпаловидная поверхность гортани, область голосовых складок и подскладочного пространства, бифуркация трахеи, устья долевых, сегментарных бронхов), стимулирующиеся медиаторами воспаления [10];
- быстро реагирующие (ирритантные) рецепторы (между эпителиальными стенками воздухоносных путей), стимулирующиеся вдыханием пыли, газов, холодного воздуха [11];
- другие участки (наружное ухо, кашлевые рецепторы носа, плевра: прикорневые участки и рёберно - диафрагмальный синус, кашлевые рецепторы диафрагмы, перикарда, пищевода) [8,12, 13].
Б ) медленно адаптирующиеся рецепторы не миелинизированных бронхиальных С-волокон (С-рецепторы):
- локализованы в эпителии воздухоносных путей и являются окончаниями нервов гладких мышц бронхов, cтимулируются при бронхоспазме, застое в легких, легочной эмболии.
2. Афферентные нервы – чувствительные ветви блуждающего нерва,
передающие возбуждение центр кашля.
3. Медуллярный кашлевой центр –находится в продолговатом мозге. При
участии полисинаптических связей ретикулярной формации организует
сложно скоординированную реакцию мышц – эффекторов через эфферентные нервы.
4. Эфферентные нервы – глоссафарингеальный нерв, диафрагмальный нерв,
тройничный нерв передают импульс на мышцы-эффекторы.
5. Эффекторы (дыхательные мышцы) – мышцы бронхов, гортани, грудной
клетки, живота, диафрагмы реагируют на импульс рефлекторным сокращением.
Афферентные импульсы с чувствительных окончаний при участии сенсорных нейропептидов передаются в кашлевой центр, локализованный в ядре солитарного тракта (nucleus tractus solitarius) продолговатого мозга, который сообщается с центральным генератором дыхания. Интеграция этой информации инициирует моторные команды по эфферентным путям к респираторной мускулатуре.
Рис. 1. Проводящие пути, участвующие в формировании кашлевой реакции.
Механизм кашля включает 3 фазы: инспираторную, компрессионную и экспираторную.
Инспираторная фаза. Ей предшествует кашлевое раздражение, характеризующееся субъективным чувством «трахеобронхиального зуда», за которым следует ощущение в необходимости кашля. Во время рефлекторного открытия голосовой щели происходит глубокий форсированный вдох с участием всех инспираторных мышц. Объем вдыхаемого воздуха может варьировать от 50% дыхательного объема до 50% жизненной емкости легких (ЖЕЛ). Длительность этой фазы около 2 с.
Компрессионная фаза. Рефлекторно закрываются верхние дыхательные пути – голосовые связки и голосовая щель. Затем происходит резкое сокращение экспираторных повышением внутригрудного и мышц – внутренних межреберных и брюшных. Фаза характеризуется быстрым внутрибрюшного давления приблизительно на 0,5 с. Для эффективного откашливания необходимо повышение внутригрудного давления минимум до 40 мм рт. ст.
Экспираторная фаза. Приблизительно через 0,2 с после завершения периода компрессии голосовая щель рефлекторно открывается, создается перепад давления, и турбулентный поток воздуха резко выбрасывается из дыхательных путей, увлекая за собой содержимое бронхов. Отмечается серия форсированных экспираторных маневров. Движение воздуха приводит к вибрации (флаттеру) вокальных хорд, стенок гортани, трахеи, крупных бронхов,что создает характерные кашлевые звуки («лающий», резонирующий, битональный, глухой и др.). Объемная скорость воздушного потока достигает 12 л/с, а внутригрудное давление может достигать 300 мм рт. ст., генерируется до 25 Дж энергии. Вибрация (флаттер) мембранозной стенки трахеи и крупных бронхов может приводить к соударению слизистых мембранозной и хрящевой стенок этих структур. [Скиба В.П.] - так называемый феномен экспираторного пролапса мембранозной стенки, являющийся основой формирования трахеобронхиальной дискинезии и пусковым механизмом для "моторного" кашля, когда "сам кашель ведет к кашлю".
Различают физиологический и патологический кашель.
Физиологический кашель обеспечивает механизм выведения трахеобронхиального секрета. Патологический, или неадекватный тяжёлый кашель вызывает многочисленные осложнения [8, 13]. Физиологический кашель. При накоплении избыточного количества трахеобронхиального секрета мукоцилиарный аппарат осуществляет перемещение слизистой плёнки, со скоростью около 6 мм/мин, вынося из дыхательных путей частицы пыли, микрогранулы, клеточные элементы (мукоцилиарный клиренс).
Патологический (неадекватный) кашель не всегда выполняет защитную функцию: чем он тяжелее, тем выше риск осложнений. В патогенезе кашля развивается “порочный круг”, “Кашель повышает ирритацию, а ирритация ведёт к повышению кашля” [International Congress on Tuberculosis at Washington (1908), II, p. 679].
.
Основные раздражители кашлевых рецепторов [14]:
- изменения во вдыхаемом воздухе (колебания температуры и влажности –
холодный или сухой воздух);
- поллютанты (дым, пыль, крошки во вдыхаемом воздухе);
- мокрота;
- назальная слизь;
- аллергены;
- воспаление;
- механическое воздействие (инородное тело, давление опухоли);
- гипервентиляция;
- гипероксия;
- гастроэзофагеальный рефлюкс [15,16];
- лекарства: иАПФ, β-блокаторы, цитостатики [17, 18, 19] ;
- пролабирование мембранозной стенки трахеи и крупных бронхов [ 20 ]
- интерстициальный фиброз [1,2]
Код по МКБ 10 R 05 Кашель
Классификация
В современной литературе выделяют следующие типы кашля [22]:
- По времени возникновения: утром, днём, вечером, ночью [1]
- По периодичности: частый, периодический, постоянный,
приступообразный, болезненный, безболезненный [22, 19]
- По характеру: непродуктивный (сухой), продуктивный (влажный) [1, 38]
- По интенсивности: покашливание, лёгкий, сильный [39]
- По звучности: беззвучный, покашливание, грубый [12, 22];
- По продолжительности: эпизодический кратковременный или
приступообразный постоянный [39];
- Наиболее распространенная классификация кашля учитывает его продолжительность[1, 34] :
- острый кашель, длительностью до 3-х недель,
- подострый кашель, длительностью от 3-х до 8 недель,
- хронический кашель, продолжительностью более 8 недель.
Частота и интенсивность кашля обусловлены силой раздражителя, его локализацией и возбудимостью кашлевых рецепторов, которая зависит от формы заболевания, фазы течения болезни и характера патологического процесса. Частый, относительно постоянный или устойчиво повторяющийся кашель – симптом хронических заболеваний органов дыхания [38] .
Принципы диагностики кашля у взрослых в амбулаторных условиях
В ОВП правильный диагноз ставится только по данным расспроса (жалобы, анамнез) у 45-50% больных; расспроса и физикальных методов у 80-85% больных. Лишь у 15-20% пациентов для постановки диагноза необходимо углубленное лабораторное и инструментальное исследование [47, 48]. R. Irwin и соавт. (1977) считают, что наиболее часто причины кашля могут быть установлены путём расспроса и физикального обследования пациента[49].
Для диагностики кашля проводится классический расспрос и осмотр пациента. Цель расспроса – исключить основные группы заболеваний как причины кашля. Для этого определяются возраст и пол пациента, характеристики кашля; анамнез настоящего заболевания: выясняются основные и второстепенные жалобы, особенно о дебюте болезни, клинике обострений, ремиссий, госпитализациях, эффектах лечений, динамике болезни; профессиональные вредности (с точкой приложения – дыхательные пути), увлечения, домашние животные; семейный анамнез; перенесённые ранее заболевания, операции; лекарственный, аллергологический, гемотрансфузионный анамнез.
Обязательные вопросы [1]:
Как давно появился кашель?
Кашель сухой или с мокротой?
Какое количество мокроты отделяется за сутки?
Каков характер мокроты?
Отмечалась ли в мокроте примесь крови?
Есть ли выделения из носа?
Связана ли работа с профессиональными вредностями?
Имеются ли среди родных длительный кашель, туберкулез, рак, БА?
Прием ингибиторов АПФ, β-блокаторов, цитостатиков?
Носит ли кашель пристпообразный характер, когда после первого кашлевого
толчка возникет желание кашлять снова и снова?
В истории жизни особое внимание уделяется образу жизни (вредным привычкам). Чаще всего появлению кашля предшествует курение. Для врачей с целью облегчения общения с пациентом и получения информации о проблемах, вызванных кашлем, и установления наиболее вероятных причин его появления разработаны специфические вопросники. Например, в табл. 1 представлен вопросник, разработанный в «Клинике кашля» [Cough Clinic (http://www.coughclinic.org.uk;/ National Health Service/University of Hull, Hull, UK] и предназначенный для установления наиболее вероятной причины хронического кашля пациента.
Таблица 1. Вопросник для установления вероятной причины хронического кашля
Номер Вопрос Предполагаемый диагноз
1 Кашель, связанный с приемом пищи (во время или
сразу после еды) ГЭРБ
2 Кашель, связанный с определенными продуктами ГЭРБ
3 Кашель, когда вы встаете с постели по утрам ГЭРБ
4 Охриплость или проблема с вашим голосом ГЭРБ
5 Откашливание ГЭРБ
6 Кашель после принятия горизонтального положения ГЭРБ
7 Изжога, боль в груди, диспепсия или отрыжка ГЭРБ
9 Кашель, вызванный пением или длительным разговором
(например, по телефону, на лекциях, занятиях) ТБД
10 Кашель , носящий приступообразный характер, когда возникший кашлевой толчок приводит к заряду кашля ТБД
11. Возникновение чувства комка за грудиной, в горле после приступа кашля и его прекращение после теплого питья ТБД
12. Кашель при резкой перемене температуры вдыхаемого воздуха и при форсированном дыхании ТБД
13. Одышка, свистящее дыхание, или стеснение в груди в целом Астма
14.Кашель после пробуждения от сна Астма
15. Одышка, когда нет кашля Астма
16. Заложенность носа Ринит
17. Избыточная слизь в горле или слизь капает вниз
по задней части носоглотки Ринит
18. Зуд в носу и / или чихании Ринит
19. Потеря обоняния Ринит
20. Ощущение, что слизь стекает по задней части горла Ринит
острый бронхит; аспирацией инородного тела; ингаляция токсических газов.
Причинами хронического кашля при нормальной рентгенограмме грудной клетки могут быть:
Внутриторакальные причины: ХОБЛ; БА; трахеобронхиальная дискинезия, карцинома центральных бронхов; эндобронхиальный туберкулёз; бронхоэктазия; левожелудочковая недостаточность; интерстициальные заболевания лёгких; муковисцидоз;
Внеторакальные причины: постназальный затёк; ГЭРБ; лекарственная терапия (например, иАПФ)
Алгоритм диагностики пациента при хроническом кашле:
1. При анамнезе и физикальном обследовании найдены предположительные причины кашля (вредные факторы, болезни верхних дыхательных путей (ВДП), болезни нижних дыхательных путей (НДП), ГЭРБ). Вмешательство: устранение раздражающего фактора или лечение основного заболевания. На этом этапе необходимо оценить общее состояние пациента и определить наличие острых, жизнеугрожающих состояний («красные флаги»), требующих неотложной терапии.
|
Жизнеугрожающие состояния |
Ключевые симптомы |
|
Пульмональная эмболия |
Одышка, тахипное, боли в грудной клетке, тахикардия |
|
Отек легких |
Одышка, тахипное, влажные хрипы |
|
Астматический статус |
Свистящее дыхание, тахипное, одышка; «silent chest» |
|
Пневмоторакс |
Острая боль в грудной клетке,ассиметричные дыхательные движения, unilateral attenuation of breath sounds, hypersonoric percussion sound |
|
Аспирация инородного тела |
Одышка, инспираторный стридор, повышенный риск аспирации у детей и пожилых |
Табл.1. Симптоматика некоторых неотложных состояний, сопровождающихся кашлем.
Важным является и выявление симптомов серьезных хронических заболеваний.
Следующие симптомы и особенности анамнеза также должны служить поводом для проведения углубленного обследования:
- Кровохарканье
- Курение > 20 пачек/лет
- Курильщик в возрасте старше 45 лет с изменением характера кашля ( ночной, приступообразный, с нарушением голоса) и появлением боли в грудной клетке
- Выраженная одышка, особенно в покое или ночью
- Существенное увеличение выделения мокроты
- Охриплость голоса
- Системные синдромы: лихорадка, потеря веса, анемия
- Осложненное течение ГЭРБ (потеря веса, дисфагия, желудочное кровотечение, мелена )
- Рецидивирующие пневмонии
- Изменения при физикальном обследовании
- Изменения при рентгеновском исследовании грудной клетки
2. Дальнейшая тактика определяется полученным результатом терапии основного заболевания. Если есть улучшение, то дополнительное обследование не требуется, следует продолжать успешную терапию. Если улучшения нет или не найдены предположительные причины кашля, то проводится спирометрия.
3. Проведение спирометрии:
а) если по результатам спирометрии выявлена обратимая обструкция бронхов, то установлен диагноз БА (кашлевой вариант)
б) если по результатам спирометрии обратимой обструкции не выявлено, то
необходима рентгенография грудной клетки
4. При планировании и проведении рентгенографического метода исследования органов грудной клетки помнить о пневмофиброзах ассоциированных с пренесенными интерстициальными пневмониями т.н. - постковидный пневмофиброз. В таких случаях целесообразно сразу производить МСКТ ОГК Возможны варианты результатов:
а) если получен нормальный результат, то проводится рентгенография придаточных пазух носа для подтверждения диагноза синусит и последующего его лечения. Самым совремнным методом диагностики риносинуситов является видеоэндоскопия носа и придаточных пазух Если после лечения улучшения нет, проводится ингаляционный провокационный тест с метахолином для диагностики кашлевого варианта БА б) паренхиматозное заболевание лёгких, пневмофиброз очаговый или интерстициальный -МСКТ ОГК
в) объёмное образование -МСКТ ОГК
г) бронхоэктазы -МСКТ ОГК
5. Проведение пробы с метахолином:
а) положительная проба – установлен диагноз БА
б) отрицательная проба – провести суточную пищеводную рН-метрию для подтверждения ГЭРБ, или провести пробную 2-х недельную терапию ингибитором протонной помпы (омепразол, пантопрозол ит.д.), фиброэзофагогастродуоденоскию
6. Эмпирическое лечение идиопатического кашля с использованием медикаментозных (противокашлевые центрального действия и нейромодуляторы) и немедикаментозных методов лечения (психотерапия) [Cough Clinic (http://www.coughclinic.org.uk;/ National Health Service/University of Hull, Hull, UK]
Особенности кашля при некоторых нозологиях
В настоящее время очень большое количество заболеваний и патологических
состояний включено в дифференциально-диагностический список хронического кашля. Кашель наиболее часто отмечается при банальных респираторных инфекциях, самых различных острых и хронических заболеваниях верхних и нижних дыхательных путей; может развиться при заболеваниях сердечно-сосудистой системы, желудочно-кишечного тракта, метаболических расстройствах, из-за более редких причин [1]. Сформировалась «Диагностическую триада кашля», которая включает наиболее частые причины хронического кашля: БА, ГЭРБ и синдром постназального затека [1,46]. «Большая пятерка» (Big Five) – 9 из 10 случаев хронического кашля составляют 5 следующих причин: терапия ИАПФ, синдром постназального затека, БА, ГЭРБ, хронический бронхит. С учетом реалий современности - жизнь в условиях постоянной циркуляции новой короновирусной инфекции, рост числа пациентов с хроническим кашлем, авторы настоящего литературного обзора считают что в группе наиболее частых причин хронического кашля следует рассматривать трахеобронхиальную дискинезию и интерстициальный фиброз.[20,1]
Ниже приводятся основные характеристики кашля при различных нозологиях [54].
Острый кашель:
- при гриппе – сухой, мучительный, упорный, на фоне высокой температуры
(поражаются гортань, трахея и бронхи, не характерен ринит или конъюнктивит
- при парагриппе – сухой и глубокий, как при гриппе, но присутствует субфебрильная температура тела и выраженный насморк
- на фоне ОРВИ – в течение часов – дней развивается интоксикационный синдром, фебрильная или субфебрильная температура тела, признаки поражения практически всей протяженности дыхательных путей: ВДП (ринит, фарингит, ларингит, трахеит, бронхит), возможно НДП (бронхиолит, пневмония);с течением времени смена характера кашля (сухого на влажный) - при фарингите – мучительное першение, покалывание или боль в горле, вынуждающие больного покашливать, как бы избавляясь от “застрявшего в горле комка”
- при ларингите – мучительный, сухой лающий, сопровождается осиплостью или охриплостью голоса. Возможно острое сужение гортани (круп), сопровождающийся затрудненным свистящим дыханием
- при трахеите – громкий, глубокий, сопровождается выраженной болезненностью за грудиной
- при бронхите – грудной, громкий, начинается с повышения температуры, не
болезненный, сопровождается обильным выделением слизистой мокроты; при осмотре – распространенные влажные хрипы
- при бактериальной пневмонии – глубокий, влажный с выделением мокроты,
возможна болезненность (при плевропневмонии) в реберной области, сбоку или сзади, провоцируется глубоким вздохом, уменьшается при положении больного на больном боку.
- при хламидийной пневмонии – сухой, звонкий, высокий, приступообразный с
незначительным повышением температуры
- при плеврите – сухой, без выделения мокроты и очень болезненный; усиливается при глубоком вдохе, может перейти в одышку (если сопровождается плевральным выпотом)
- при коклюше и паракоклюше – зависит от этапа болезни и иммунного статуса.
Необходимо серологическое подтверждение диагноза. У непривитых сначала сухой, мучительный непродуктивный кашель, возникающий к вечеру или ночью. Самочувствие нормальное, температура тела не повышается. Затем кашель становится приступообразным. Приступы тяжелого кашля следуют один за другим, отделяясь друг от друга судорожным вздохом, заканчиваются рвотой и отхождением небольшого количества густой мокроты. У привитых болезнь протекает в стертой форме, сопровождается сухим покашливанием, длящимся длительное время. Такое течение не опасно для пациента, но пациент является источником инфекции для других
- при аскаридозе – кашель встречается в фазу легочной миграции личинок аскарид. Кашель сухой, усиливается ночью, с повышением температуры тела, аллергическими высыпаниями на коже, иногда появлением крови в мокроте. Высокая эозинофилия крови.
Хронический кашель:
- при ХОБ – длительный продуктивный кашель на фоне повышенной температуры тела, ринита першения в горле;
- при БА – эпизоды кашля повторяются от 3-4 раз в год до 2-3 раз в сутки, возникают при каждом эпизоде ОРВИ или провоцируются аллергенами, физической или холодовой нагрузкой, в ночное время, ближе к утру, сопровождаются свистящим дыханием или чувством затруднения дыхания, хорошо реагируют на ингаляционные бронходилататоры. Характер кашля - малопродуктивный с выделением небольшого количества слизистой вязкой мокроты;
- при туберкулезе легких – постоянное покашливание или сухой кашель с
незначительным субфебрилитетом к вечеру, похуданием;
- при бронхоэктазах – приступы кашля с гнойной обильной (более 50 мл за сутки) зловонной мокротой, зачастую позиционный (перемена положения тела) ;
- при муковисцидозе – кашель сопровождается выделением густой мокроты;
- при ГЭРБ – кашель возникает преимущественно ночью, без отделения мокроты, сопровождается болью и чувством жжения за грудиной или в подложечной области, изжогой ночью и утром;
- при папилломатозе гортани – сухой постоянный кашель;
- при раке легких – мучительный кашель с болями в грудной клетке,
Считаем необходимым более детально остановиться на механизмах формировния, особенностях клинических проявления диагностики и лечения отдельных "недооцененных " разновидностей кашля.
Кашель иной этиологии: ГЭРБ, психогенный и лекарственный кашель, кашель при трахеобронхиальной дискинезии
Гастроэзофагеальная рефлюксная болезнь . Считается, что в структуре причин хронического кашля во всех возрастных группах гастроэзофагеальная рефлюксная болезнь (ГЭРБ) составляет 10–21%. Кашель имеет свои клинические особенности: он непродуктивный, усиливается после еды, в положении лежа на спине. Клинические проявления ГЭРБ могут быть классическими. Однако рефлюкс-индуцированный кашель может возникать и при латентном течении, когда нет явных симптомов изжоги и регургитации. Описаны случаи, когда хронический кашель был единственным проявлением ГЭРБ. У пациентов с микроаспирацией желудочно-кишечные симптомы ГЭРБ более явные и предшествовуют появлению кашля.
Существуют две основные теории, объясняющие развитие кашля при ГЭРБ.
1) Рефлекс-теория. Считается, что раздражение рецепторов слизистой оболочки дистальной части пищевода кислым желудочным содержимым стимулирует опосредуемый парасимпатическим отделом кашель (ваго-вагальное рефлекторное влияние на бронхи), то есть, происходит индукция вагусно-пищеводного трахеобронхиального кашлевого рефлекса.
2) Рефлюкс-теория. Согласно этой теории, кашель вызывается стимуляцией кашлевого рефлекса с рецепторов гортани и трахеобронхиального дерева при микроаспирации содержимого пищевода.
Одной из важных составляющих развития кашля у больных ГЭРБ является концепция «порочного круга». Предполагается, что хронический кашель может спровоцировать связанное с глотанием расслабление нижнего пищеводного сфинктера или его транзиторную релаксацию, которая на фоне повышенного трансдиафрагмального давления может привести к рефлюксу. Клиническая значительность понимания этих механизмов указывает на необходимость применения терапии, направленной на устранение причин развития «порочного круга» кашля. Следует помнить, что и различные лекарственные средства (эуфиллин, антагонисты ионов кальция группы нифедипина, теофиллин, прогестерон, антидепрессанты) могут вызывать расслабление нижнего пищеводного сфинктера, провоцировать и усиливать клиническую симптоматику. Чтобы установить связь кашля с ГЭРБ, используют стандартные методы диагностики – фиброэзофагогастроскопию и суточную рН-метрию. Возможные взаимоотношения ГЭРБ с кашлевым синдромом могут быть выявлены и с помощью специальных опросников для пациента.
|
Хронический кашель продолжительностью более 8 недель |
|
Отсутствие влияния факторов внешней среды и курения |
|
Отсутствие приема иАПФ |
|
Рентгенограмма органов грудной клетки без отклонений или без клинически значимых отклонений от нормы |
|
Исключение симптомов бронхиальной астмы: отсутствие эффекта в ответ на антиастматическую терапию или тест с метахолином |
|
Исключение кашлевого синдрома верхних дыхательных путей |
|
Исключение неастматического эозинофильного бронхита: отрицательный результат при условии правильно проведенного анализа мокроты исследования отрицательные, или кашель не уменьшился после применения иГКС |
Табл. 1. Характерный клинический профиль для выявления кашля, вызванного ГЭРБ
Лечение ГЭРБ - ассоциированного кашля включает модификацию факторов, участвую-щих в механизмах его развития, диетические мероприятия и примене-ние препаратов, снижающих кислотную секрецию. Длительность терапии составляет 4-8 недель, а в некоторых случаях до 3 месяцев.
|
Снизить массу тела при ожирении |
|
Отказаться от курения и ограничение алкоголя |
|
Избегать переедания и прекращать прием пищи за 2 ч до сна |
|
Избегать ситуаций, ведущих к повышению внутрибрюшного давления (ношение тугих поясов и бандажей, поднятие тяжестей более 8–10 кг, работа, сопряженная с наклоном туловища вперед, физические нагрузки с перенапряжением мышц брюшного пресса) |
|
При явлениях изжоги или регургитации в положении лежа необходимо поднять изголовье кровати |
|
Избегать употребления томатов в любом виде, кислых фруктовых соков, продуктов, усиливающих газообразование, жирной пищи, шоколада, кофе |
Табл. 2. Изменение образа жизни, рекомендованные при лечении ГЭРБ-ассоциированного кашля
Препаратами первой линии при лечении ГЭРБ и ГЭРБ-ассоциированного кашля являются ингибиторы
протонной помпы: омепразол по 20 мг 2 раза в день, пантопразол по 40 мг в день и другие аналоги. Рекомендуются
прокинетики (лоперамид 10 мг 2-3 раза в сутки, донперидон 10 мг по 1 таб 2 раза в сутки за 10 минут до еды,
итоприда гидрохлорид — 50 мг 3 раза в день), альгинаты, антацидные средства (алюминия фосфат 2,08 г, комби-
нированные препараты — алюминия гидроксид 3,5 г и магния гидроксид 4,0 г в виде суспензии, алюминия
гидроксид 400 мг и магния гидроксид 400 мг), адсорбенты. Продолжительность пробной терапии не менее 2 недель.
Постоянная поддерживающая терапия может продолжаться годами.
Лекарственный кашель. Такой кашель является класс-эффектом ингибиторов ангиотензинпревращающего
фермента (ИАПФ). Предлагаемые показатели частоты кашля, обусловленного применением любых ИАПФ,
варьируют от 0,7 до 44%. Кашель сухой, приступообразный, напоминает кашлевой вариант бронхиальной астмы
или коклюш взрослых.
|
Кашель обычно начинается через одну две недели, но может появиться и после шести месяцев от начала терапии. |
|
Женщины страдают чаще, чем мужчины. |
|
Кашель обычно проходит через неделю после прекращения приема препаратов, но может разрешаться и через месяц. |
|
Наличие бронхиальной астмы не влияет на частоту развития кашля. |
|
Иногда сопровождается бронхообструкцией. |
Табл. 3. Характерные особенности капотенового (лекарственного ) кашля.
Механизм, отвечающий за ИАПФ-индуцированный кашель, неизвестен. Обсуждается значение повышения
локальной концентрация кининов (брадикинина), субстанции Р, простагландинов, тромбоксана. Брадикинин может вызывать кашель путем стимуляции афферентных немиелиновых С-волокон блуждающего нерва. Остается неясным, почему кашель возникает только у некоторых пациентов, получавших ИАПФ. Предполагают роль генетических факторов. Хронический кашель может быть связан и с применением лекарственных препаратов, к нежелательным эффектам которых относят развитие интерстициальных поражений легких (метотрексат, амиодарон, циклофосфамид, нитрофураны), способствующих бронхиальной обструкции и гиперреактивности бронхов (бета-блокаторы, аспирин, НПВП), связанных с рефлюкс-эзофагитом (стероиды, бифосфонаты, теофиллины, антагонисты кальция). Применение муколитиков и отхаркивающих также инициирует кашель.
Психогенный хронический кашель
- при левожелудочковой недостаточности, возникающей на фоне ИБС или пороков
сердца, – кашель сопровождается отделением слизистой мокроты, с примесью крови и другими признаками сердечной недостаточности: одышкой, отеками, слабостью[25];
- при приеме некоторых лекарственных препаратов – иАПФ, β-блокаторов, цитостатиков кашель сухой, особенно в вечернее время, исчезает после отмены препаратов [17, 18, 19];
- при психогенном кашле – он постоянный, навязчивый, без видимой причины (ОРВИ), не сопровождается другими симптомами, возникает при стрессовых ситуациях (например, при выступлении перед большой аудиторией), высокий и частый (5-7 раз в минуту), исчезает ночью, во время еды или разговора[35].
Наличие значительного количества мокроты обычно характерно для первичной легочной патологии.
«Идиопатический» и «непонятный» кашель представляют так же как кашель, резистентный к обычной терапии
(«difficult to treat»). Считают, что это более подходящий термин в тех ситуациях, когда кашель сохраняется, несмотря
на исчерпывающиеся диагностические и терапевтические усилия [1].
Хронический кашель при трахеобронхиальной дискинезии (ТБД)
Клинический профиль наблюдавщихся больных с ТБД (или экспиратоным пролапсом мембранозной части трахеи и крупных бронхов) показал следующие основные симптомы и проявления болезни:
- сухой громкий, битональный, кашель носящий моторный, заводной харктер ( 100% ),
- кашель провоцируется форированным дыханием, длительным громким разговором, пением, резкой переменой температуры вдыхаемого воздуха, резкими запахами,
- загрудинные боли в проекции бифуркации трахеи (8 7 ,3 % ),
- возникновение чувста "комка" за грудиной, исчезающего после теплого питья
- приступы затрудненного дыхания (порой переходящие в удушье)
- кровохарканье после кашля (47,3 и 13,3% ),
- общая слабость (27,8%).
- большинство больных (73,3%) считали наиболее вероятной причиной болезни ОРЗ.
Чаще обострения болезни сопровождались умеренными признаками неспецифического воспалительного процесса в виде общей слабости (27,8% ), субфебрильной температуры (25,5% ), повышения СОЭ (35,2% ), лейкоцитоза (13,9% ), диспротеинемии (21,8% ) и т.д. При рентгенологическом обследовании больных отмечено лишь усиление сосудистого рисунка (64,2% ) или его деформация (61,2% ). При трахеобронхоскопии под местной анестезией в области инвагинации бесхрящевой стенки определялись признаки катарального воспаления слизистой (83% ). В 5,5% случаев выявлена недостаточность хрящевого каркаса в виде уменьшения периметра хрящей.
При исследовании функции внешнего дыхания чаще определялась умеренная обструкция на уровне трахеи и крупных бронхов (53,7% ), при отсутствии обструктивных нарушений преобладало снижение показателей скорости воздушного потока в начальной частифорсированного выдоха (68,1% ). При анализе формы кривой “поток-объ ем ”
отмечено:
1) грубая деформация кривой форсированной жизненной емкости легких (Ф Ж ЕЛ ) с появлением дополнительных
волн (79,8% ),
2) отсутствие пика и наличие “плато” (46,8% ),
3) появление глубоких отрицательных зубцов (22,3% ).
4) высокая 87,9% частота бронхоспазма крупных дыхательных путей холинергического происхождения.
5) у 87,9% больных имеет место бронхоспазм периферичеких бронхов адренергического происхождения
При анализе результатов общей плетизмографии выяснено, что для ТБД болезни характерно повышение бронхиального сопротивления воздушному потоку на выдохе (89,7% ), повышение пикового бронхиального сопротивления (67,2% ).
Лечение ТБД:
1) назначение противокашлевых препаратов, и местных анестетиков.
2) применение бронхолитиков,
3) использование лекарств, способствующих уменьшению воспалительных изменений в трахеобронхиальном дереве,
Из противокашлевых средств чаще использовали препараты, обладающие избирательным центральным действием на звенья кашлевого рефлекса (кодеин, кодтерпин, препараты глауцина гидрохлорида) В комплекс лечебных мероприятий при ТБД должна
включаться ингаляционная терапия:
-для снятия восплительного процесса на слизистой дыхательных путей (бекотид, бекломет, флютикозон в средних терапветических дозах 2 раза всутки на протяжении не менее 20 дней ингаляционных глюкокортикоидов, хроший ээфект достигается благодаря использованию небул с беклометазоном в дозе 250 мкг на ингаляцию через небулайзер 2 раза в день 20 дней
- для снятия повышенной чувствительноти с кашлевых ирритантных и едленнореагирующих рецепторов афферентных нервов ингаляции 2% лидокаина 3 мл на 2 мл физрствора 2 раза в сутки через небулайзер 10-12 дней;
- купирование бронхообструктивного синдром целесообразно проводить комбинированными препаратами холинеергического и симпатомиметичского действия. Рекомендуется использовать ДАИ Беродуала по 1 вдоху 2 раза в день 10-12 дней, Пульмовент 25 капель на 4 мл физраствора 2 раза в день через небулайзер 10-12 дней
Список литературы
1. Чучалин А.Г., Абросимов В.Н. Кашель. Изд. третье, пер. и доп./А.Г. Чучалин – М.:
ЗАО“Человек и лекарство”, 2014. – 105 с.
2. Irwin R.S. et al. Diagnosis and management of cough: ACCP evidence-based clinical
practice guidelines. Chest 2006; 129 (suppl.1): 1S-23S.
3. Madison J.M., Irwin R.S. Cough: a worldwide problem. Otolaryngol. Clin. N. Am. 2010;
43 (1): 1-13.
4. Bayer – Oglesby L., Schindler C., Hazenkamp-von Arx M.E. et al. Living near Main
Street and Respiratory Symptoms in Adults. The Swiss Cohort Study on Air Pollution and
Lung Diseases in Adults. Am. J. Epidemiol. 2006-164: 1190- 1198.
5. Etter J. – F. Short-term change in selt – reported COPD symptoms after smoking
cessation in an internet sample Eur. Respir. J. 2010; 35 (6): 1249-1255.
6. Котляров С.Н. Респираторные симптомы как предикторы ХОБЛ. В кн.: Одышка и
ассоциированные синдромы. Межрегиональный сборник научных трудов; Под. Ред.
В.Н. Абросимова и др. Рязань, 2009; 3: 60-64.
7. Чучалин А.Г., Халтаев Н.Г., Абросимов В.Н. и др. Оценка распространённости
респираторных симптомов и возможности скрининга спирометрии в диагностике
хронических лёгочных заболеваний. Пульмонология 2010; 2: 56-61.
8. Korpas J., Tomori Z., 1979; цит. по: Banner A. Lung 1986; Leith D.E., Brain J., Proctor
D. Reid L. eds., 1977.
9. Аверьянов А.В. Методологические подходы к диагностике и терапии
хронического кашля/А.В. Аверьянов/Дисс. канд.мед. наук. - М., 1999. – 187 с.
10. Даниляк И.Г. Бронхообтурационный синдром/И.Г. Даниляк – М.: Ньюдиамед,
1996. – 88 с.
11. Godden D.J. Chemical specificity of coughing in man/D.J. Godden, C. Borland, R.
Lowry et al.//Clin.Sci. – 1986. – V.70. – P.301-306.
12. Аверьянов А.В. Методологические подходы к диагностике и терапии
хронического кашля/А.В. Аверьянов/Дисс. канд.мед. наук. - М., 1999. – 187 с.
13. Banner A.S. Cough: Physiology, evaluation and treatment (review)/A.S. Banner//Lung. –
1986. – V.164(2):P.79-92.
14. Widdicombe J.G. Neurophysiology of the cough reflex. Eur. Respir. J. 1995; 8 (7): 1193 –
202.
15. Leith D.E. Cough. In: Respiratory defense mechanisms. Brain J., Proctor D. Reid L. eds.
New York: Marcel Dekker; 1977. – P.545-592.
16. Everett C.F., Morice A.H. Clinical history in gastroesophagealcough. Respir. Med. 2006.
17. Bucca C. Hyperresponsiveness of the extrathoracic airway in patients with captoprilinduced
cough/C. Bucca, G. Rollaa, G. Pinna et al.//Chest. – 1990. – V.98 (5). – P.1133 –
1137.
18. Wynder E.L. Epidemiology of persistent cough. Am. Rev/E.L. Wynder, F.R. Lemon, N.
Mantel//Respir. Dis. – 1965. – V.91. – P.679-700.
19. Tanaka K, Factors correlated with dyspnea in advanced lung cancer patients: organic
causes and what else?/Tanaka K, Akechi T, Okuyama T, Nishiwaki Y, Uchitomi Y.// J
Pain Symptom Manage. - 2002, Jun. - V. 23(6). - P. 490-500.
20. Скиба В.П. Трахеобронхиальная дискинезия (экспираторный пролапс мембранозной стенки трахеи и бронхов). Пульмонология. 1996;(2):54-57.
21. Irwin R.S. et al. Diagnosis and management of cough: ACCP evidence-based clinical
practice guidelines. Chest 2006; 129 (suppl.1): 1S-23S.
22. Кокосов А.Н. Основы пульмонологии/ А.Н. Кокосов. Руководство для врачей. – М.:
Медицина, 1976. – 456 с.
23. Gelisse P., Genton P. Cough syncope misinterpreted as epileptic seizure. Epileptic Disord.
2008; 10 (3); 223 – 224.
24. CroftonJ. Заболевания органов дыхания/J.Crofton, A. Douglas//Пер. с англ. - М.:
Медицина, 1974. – 251 c.
25. Крылов А.А.Кашель./А.А.Крылов,Г.С.Крылова//Клиническая медицина.–2001.- №4. – С.59
26. McIntosh H.D., Bates E.H., Warren J.V., 1956; цит. по: Banner A.S. Lung 1986;
Pedersen A., Sandoz E., Hvidberg E. et al., 1977).
27. Голиков Б.М. Случай беттолепсии/Б.М. Голиков, Л.И. Ефременко//Тер. aрх. -
1986. - №4. – С.137-138.
28. Дейнега В.Г. Беттолепсия (кашлевой синдром) в клинике профессиональных
заболеваний/В.Г. Дейнега, С.А. Харитонов//Тер.арх. – 1986. - №4. – С.139-140.
29. Сильвестров В.П. Кашель/В.П. Сильвестров//Тер.арх. – 1992. – №64 (3). – C.136
– 139.
30. Irwin R.S. Cough: a comprehensive rewiew R.S. Irwin, M.J. Rosen, S.S. Braman//Arch.
Intern. Med. – 1977. – V.137 (9): P.1186 – 1191.
31. Weissberg D., Refaely Y. Hernia of the lung. Ann Thorac. Surg. 2002$ 74: 1963 – 1966.
32. Birring S.S., Prudon B., Carr A.J. et al. Development of a symptom specific health status
measure for patients with chronic cough: Leicester Cough Questionnaire (LCQ). Thorax
2003; 58; 339-343. Online version: www.
Thorax.bmjjournals.com/cgi/content/full/58/4/339. Date updated: April 2003.Date
accessed: January 2007.
33. Dicpinigaitis P.V., Tso R., Banauch G. Prevalence of Depressive Symptoms Among
Patients With Chronic Cough. Chest 2006; 130 (6): 1839-1843.
34. Griffin J.P., Koch K.A., Nelson J.E. et al. Palliative Care Consultation, Qality – of – Life
Measurements, and Bereavement for End-of-Life Care in Patients With Lung Cancer.
Chest 2007; 132: 404 – 422.
35. Снимщикова И.А. Кашель у детей: современный взгляд на проблему/И.А.
Снимщикова, А.И. Медведев, В.В. Красников//Трудный пациент. – 2004. – Т.2. - №9.
– С. 42-46.
36. Korpas J., Tomori Z., 1979; цит. по: Banner A. Lung 1986; Leith D.E., Brain J., Proctor
D. Reid L. eds., 1977.
37. Irwin R.S. Symptoms of RespiratiryDisease . ACCP Pulmonary Med. Brd. Rev. 2009; 25:
415 - 456.
38. Сильвестров В.П. Кашель/ В.Пю Сильвестров// Тер. Арх. – 1992. - №64 (3). – с. 136-
139.
39. Мёрта Дж. Справочник врача общей практики / Дж. Мёрта Пер. с англ. - М.:
Практика, 1998. - 888 с.
40. Buist A.S. Risk factors for COPD/ A.S. Buist//EurRespir Rev/ - 1996. - S. 6(39). - P. 253-258
41. Крылов А.А.Кашель./А.А.Крылов,Г.С.Крылова//Клиническая медицина.–2001.- №4. – С.59
42. Снимщикова И.А. Кашель у детей: современный взгляд на проблему/ И.А.
Снимщикова, А.И. Медведев, В.В. Красников// Трудный пациент. – 2004. – Т.2 - №9.
– с.42-46
43. Геппе Н.А. Муколитические и противокашлевые средства в практике педиатра. Н.А.
Геппе, А.П. Малахов//Лекции Детский Доктор. – 1999. - №4. – 140 с.
44. Emanuel L.L. A professional response to demands for accountability: Practical
recommendations regarding ethical aspects of patient care. // Ann Intern Med. – 1996. – Vol. 4.
– P. 124-240.
45. Corao W.M. Chronic cough as the sole presenting manifestation of bronchial
asthma/W.M. Corao, S.S. Bramans, R.C. Irwin//N. Engl. J. Med. – 1979. – V.300 (12). – P.633-
637
46. МорозовП.В. /Consiliumprovisorum/- 2007. - №5. – с 32.-34.
47. Mовшович Б.Л. Амбулаторная медицина. М.: МедИнформАгентство, 2010. – 1064 с.
48. Денисов И.Н. Общая врачебная практика: внутренние болезни – интернология/И.Н.
Денисов, Б.Л. Мовшович. Практическое руководство. - М.: ВНУМЦ, 2001. - 496 с.
49. Irwin R.S. Cough: a comprehensive rewiew R.S. Irwin, M.J. Rosen, S.S. Braman//Arch.
Intern. Med. – 1977. – V.137 (9): P.1186 – 1191.
50. Беренова Н.М. Опыт работы врачей общей практики в Свердловской области/Н.М.
Беренова//Семейная медицина. – 1998, - №1. – С. 26-28.
51. Morice A.H., McGarvey L., Pavord I. Recommendations for the management of cough in
adults. Thorax 2006; 61 (suppl.1): il-i24.
52. Василенко В.Х. Введение в клинику внутренних болезней/В.Х. Василенко. - М.:
Медицина, 1985. - 248 с.
53. Внутренние болезни по Тинсли Р. Харрисону /Под ред. Э.Фаучи, Ю. Браунвальда и
др. в двух томах. Пер с англ. – М., Практика, 2002. – 1536 с.
54. www.zdrav-kerch.org/index.php/spravochnoe/mamam-na-zametku/sovetyspetsialistov/
649-kashel-u-rebenka-lechenie
55. Cope, S., Efficacy of once-daily indacaterol 75 μg relative to alternative bronchodilators
in COPD: A study level and a patient level network meta-analysis /S. Cope, S.Jie, J.
Williams, J.P Jansen.// BMC Pulmonary Medicine. – 2012.12:29.
56. Pluim, B.M. β₂-Agonists and physical performance: a systematic review and metaanalysis
of randomized controlled trials./ B.M. Pluim, O. de Hon, J.B. Staal, J. Limpens,
H. Kuipers, S.E. Overbeek, A.H. Zwinderman, R.J. Scholten. // Sports Med. 2011 Jan
1;41(1):39-57.
57. Hirst, C. Use of long-acting beta-agonists and inhaled steroids in asthma: meta-analysis
of observational studies. / C. Hirst, B. Calingaert, R. Stanford, J. Castellsague. // J
Asthma. 2010 May;47(4):439-46.
58. Stockley, R.A. Improved outcomes in patients with chronic obstructive pulmonary
disease treated with salmeterol compared with placebo/usual therapy: results of a metaanalysis.
/ R.A. Stockley, P. J. Whitehead, M.R. Williams.// Respir Res. 2006 Dec
29;7:147. Review.
59. Loveman, E. The effectiveness and cost-effectiveness of treatments for idiopathic
pulmonary fibrosis: systematic review, network meta-analysis and health economic
evaluation. / E. Loveman, V.R. Copley, J.L. Colquitt, D.A. Scott, A.J. Clegg, J. Jones,
K.M. O'Reilly, S. Singh, C. Bausewein, A. Wells. // BMC Pharmacol Toxicol. 2014 Nov
19;15:63.
60. Hirst, C. Use of long-acting beta-agonists and inhaled steroids in asthma: meta-analysis
of observational studies. / C. Hirst, B. Calingaert, R. Stanford, J. Castellsague. // J
Asthma. 2010 May;47(4):439-46.
61. Castro-Rodriguez, J.A.Efficacy of inhaled corticosteroids in infants and preschoolers with
recurrent wheezing and asthma: a systematic review with meta-analysis. // J.A. Castro-
Rodriguez, G.J.Rodrigo. // Pediatrics. 2009 Mar;123(3):e519-25.
62. Widdicombe J., Singh V. Physiological and pathophysiological down-regulation of
cough. Respir Physiol. Neurobiol. 2006;150(2-3):105-117.
63. Shrewsbury, S. Meta-analysis of increased dose of inhaled steroid or addition of
salmeterol in symptomatic asthma (MIASMA)./ S. Shrewsbury, S. Pyke, M. Britton. //
BMJ. 2000 May 20;320(7246):1368-73.
64. Loveman, E. The clinical effectiveness and cost-effectiveness of treatments for idiopathic
pulmonary fibrosis: a systematic review and economic evaluation./ E. Loveman, V.R.
Copley, J. Colquitt, D.A. Scott, A. Clegg, J. Jones, K.M. O'Reilly, S. Singh, C.
Bausewein, A. Wells // Health Technol Assess. 2015 Mar;19(20):i-xxiv, 1-336.
65. Shen, Y. Effect of high/low dose N-acetylcysteine on chronic obstructive pulmonary
disease: a systematic review and meta-analysis. / Y. Shen, W. Cai, S. Lei, Z. Zhang. //
COPD. 2014 Jun;11(3):351-8.
66. Wu, X. Meta-analysis of high doses of ambroxol treatment for acute lung injury/acute
respiratory distress syndrome based on randomized controlled trials. / X. Wu, S. Li, J.
Zhang, Y. Zhang, L. Han, Q. Deng, X. Wan. // J Clin Pharmacol. 2014 Nov;54(11):1199-
206.
67. Chenot, J.F. Efficacy of Ambroxol lozenges for pharyngitis: a meta-analysis. / Chenot JF,
Weber P, Friede T. // BMC Fam Pract. 2014 Mar 13;15:45.
68. Crockett, A.J. Mucolytics for bronchiectasis. / A.J. Crockett, J.M. Cranston, К. М.
Latimer, J.H. Alpers. // Cochrane Database Syst Rev. 2001;(1):CD001289. Review.
Update in: Cochrane Database Syst Rev. 2014;5:CD001289.
69. Chalumeau, M. Acetylcysteine and carbocysteine for acute upper and lower respiratory
tract infections in paediatric patients without chronic broncho-pulmonary disease. / M.
Chalumeau, Y.C. Duijvestijn. // Cochrane Database Syst Rev. 2013 May 31;5:CD003124.
70. Baker, W.L.Use of N-acetylcysteine to reduce post-cardiothoracic surgery complications:
a meta-analysis. / Baker WL, Anglade MW, Baker EL, White CM, Kluger J, Coleman CI.
// Eur J Cardiothorac Surg. 2009 Mar;35(3):521-7. doi: 10.1016/j.ejcts.2008.11.027. Epub
2009 Jan 14. Review.
71. Zhang, Z.Q.Prevention of respiratory distress syndrome in preterm infants by antenatal
ambroxol: a meta-analysis of randomized controlled trials. / Z. Q. Zhang, Q.Q. Wu, X.M.
Huang, H. Lu. // Am J Perinatol. 2013 Aug;30(7):529-36.
72. Loveman, E. The clinical effectiveness and cost-effectiveness of treatments for idiopathic
pulmonary fibrosis: a systematic review and economic evaluation./ E. Loveman, V.R.
Copley, J. Colquitt, D.A. Scott, A. Clegg, J. Jones, K.M. O'Reilly, S. Singh, C.
Bausewein, A. Wells // Health Technol Assess. 2015 Mar;19(20):i-xxiv, 1-336.
73. Wiffen, P.J. Impact of morphine, fentanyl, oxycodone or codeine on patient
consciousness, appetite and thirst when used to treat cancer pain. / P.J. Wiffen, S. Derry,
R.A. Moore. // Cochrane Database Syst Rev. 2014 May 29;5:CD011056.
74. Bjornson, C. Nebulized epinephrine for croup in children. / C. Bjornson, K. Russell, B.
Vandermeer, T.P. Klassen, D.W. Johnson DW. // Cochrane Database Syst Rev. 2013 Oct
10;10:CD006619.
75. Zhang, L.Nebulised hypertonic saline solution for acute bronchiolitis in infants. / L.
Zhang, R.A. Mendoza-Sassi, C. Wainwright, T.P. Klassen. // Cochrane Database Syst
Rev. 2013 Jul 31;7:CD006458.
76. Tam, J. Nebulized and oral thiol derivatives for pulmonary disease in cystic fibrosis. / J.
Tam, E.F. Nash, F. Ratjen, E. Tullis, A. Stephenson. // Cochrane Database Syst Rev. 2013
Jul 12;7:CD007168.
77. Daniels, T.Nebuliser systems for drug delivery in cystic fibrosis. / T. Daniels, N. Mills, P.
Whitaker. // Cochrane Database Syst Rev. 2013 Apr 30;4:CD007639.
78. Mathioudakis, A.G. Tiotropium HandiHaler improves the survival of patients with COPD:
a systematic review and meta-analysis. / A.G. Mathioudakis, P. Kanavidis, V.
Chatzimavridou-Grigoriadou, I.P. Gialmanidis, S.G. Amanetopoulou, E. Christopoulou,
E. Evangelopoulou, G.A. Mathioudakis. // J Aerosol Med Pulm Drug Deliv. 2014
Feb;27(1):43-50. doi: 10.1089/jamp.2012.1012.
79. Азизова И.А. Хронический кашель как "проблема пациента" общей врачебной
практики: алгоритм нозологического диагноза, программы вмешательства. /И.А.
Азизова/ дисс. Канд.мед. наук. - Самара, 2006. – 218 с.
80. Глобальная стратегия диагностики. Лечения и профилактики хронической
обструктивной болезни лёгких/ Пер. с англ. Под ред. Чучалина А.Г. – М.:
Издательство “Атмосфера”, 2003. – 96 с., ил.
81. Pratter M.R., Brightling Ch.E., BouletL.Ph., Irwin R.S. An Empiric Integrative Approach
to the Management of Cough. ACCP Evidence-based Clinical Practice Guidelines. Chest
2006; 129 (1): 222S – 231S.
82. Ryan N.M., Vertigan A.E., Gibson P.G. Chronic cough and laryngeal dysfunction improve
with specific treatment of cough and paradoxical vocal fold movement. Cough 2009; 5:4.
83. Stankovic I., Pejcic T., Rancic M. et al. The impact of inhaled corticosteroids of cough
and bronchial hyperreactivity in cough variant asthma. Med. Pregl. 2010; 63 (3-4): 170-
174.
84. Birring S.S., Prudon B., Carr A.J. et al. Development of a symptom specific health status
measure for patiens with chronic cough: Leicester Cough Questionnaire (LCQ). Thorax
2003; 58: 339-343.
85. French C.T., Irwin R.S., Fletcher K.E., Adams T.M. evaluation of cough-specific quality
of life questionnaire. Chest 2002; 121; 1123-1131.
86. Baiardini I., Braido F., Fassio O. et al. A new tool to assess and monitor the burden of
chronic cough on gualityof liefe: Cgronic Cough Impact Questionnaire. Allergy 2005;
60; 482-488.
87. Sitkauskiene B., Dicpinigaitis P. V. Effect of Smoking on Cough Reflex Sensitivity in
Humans. Lung. 2010; 188(1): 29-32.
88. Donaldson S.H., Bennett W. D., Zeman K. L. et al. Mucus Clearance and Lung Function
in Cystic Fibrosis with Hypertonic Saline. N. Engl. J. Med. 2006; 354:241-250.
89. Kellett F. Robert N.M. Nebulised 7% hypertonic saline improves lung function and
quality of life in bronchiectasis. Respir. Med.2011;105(12):1831-1835.
90. Ponsioen B.P., Hop W.C.J., Vermue N.A. et al. Efficacy of fluticasone on cough: a
randomised controlled trial. Eur. Respir. J. 2005; 25 (1): 147–152.
91. Bolser D.C. Older-generation antihistamines and cough due to upper airway cough
syndrome (UACS): efficacy and mechanism. Lung. 2008;186 Suppl. 1: 74-77.
 г. Гродна, бульвар Ленінскага камсамола, 52
г. Гродна, бульвар Ленінскага камсамола, 52
 Рэжым працы
Рэжым працы







 схема клінікі
схема клінікі